Planos exigem até fatura do cartão para reembolso; convênios culpam fraudes
Ler resumo da notícia
Clientes de planos de saúde têm sido orientados a apresentar uma série de documentos para conseguir reembolsos médicos, entre eles laudos diários, extratos bancários e fatura completa de cartão de crédito.
Para a Abramge (Associação Brasileira de Planos de Saúde), a nova documentação visa evitar prejuízos e conter fraudes cada vez mais frequentes.
Nos últimos seis anos, a FenaSaúde (Federação Nacional de Saúde Suplementar) e suas associadas registraram 4.502 notícias-crime e ações cíveis relacionadas a fraudes, com aumento de 66% nos últimos dois anos.
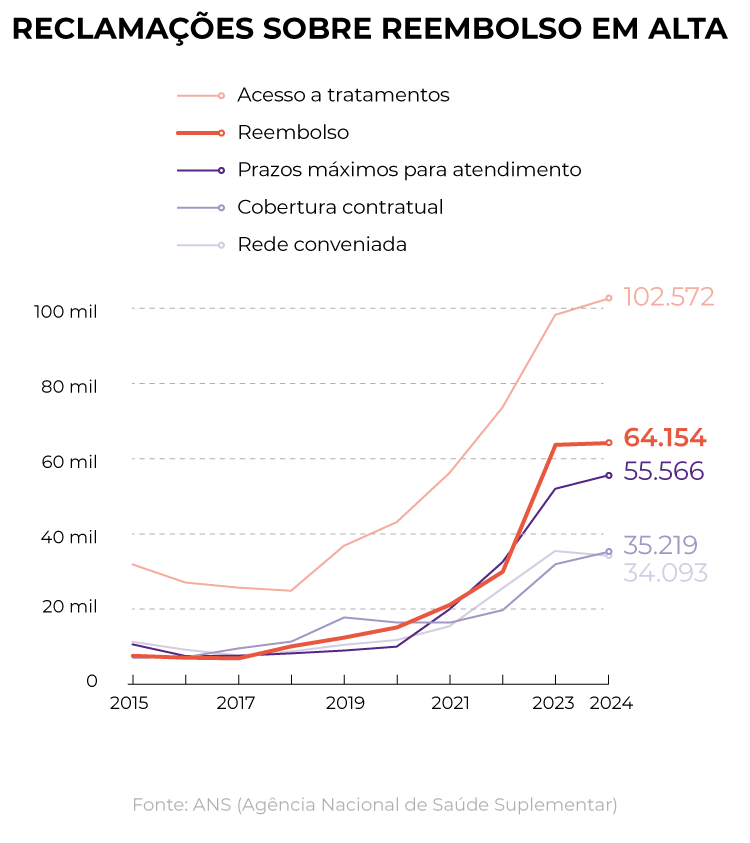
Do lado do associado, o volume de comprovações adia e, muitas vezes, impede o acesso ao ressarcimento, razão pela qual explodiu o número de reclamações sobre reembolsos na ANS (Agência Nacional de Saúde Suplementar).
Os pedidos afetam diretamente quem lida com doenças crônicas, tratamentos caros e uma rede credenciada cada vez menor.
"Há uma redução no credenciamento de profissionais nas operadoras. Muitas vezes o consumidor tem direito ao hospital, mas não ao médico, por exemplo. E isso vai gerar pedidos de reembolso, não tem jeito. O beneficiário fica sem opção", diz Rafael Robba, do escritório Vilhena Silva Advogados.
Setor reclama de notas frias e fraudes
O diretor-executivo da Abramge (Associação Brasileira de Planos de Saúde), Marcos Novais, afirma que a entidade, junto aos planos de saúde, tem denunciado esquemas de fraude milionários envolvendo notas de serviços inexistentes ou superfaturados.
A SulAmérica, por exemplo, calcula ter sido lesada em mais de R$ 27 milhões apenas em um processo, envolvendo uma rede de clínicas.
Além de notas frias, a polícia civil de várias partes do país investiga diagnósticos falsos, clínicas-fantasmas, cobrança por procedimentos de estética (não cobertos pelos planos) e internações não realizadas.
Decisão judicial virou praxe
Em novembro de 2022, o STJ (Superior Tribunal de Justiça) definiu, em um caso específico, a exigência de apresentação de um comprovante de pagamento, junto à nota fiscal, para acesso ao reembolso.
O julgamento, que não tinha repercussão geral, virou praxe. A partir disso, as operadoras passaram a usar a decisão para aumentar o número de documentos exigidos.
O advogado Rafael Robba defende as investigações para coibir a corrupção e a fraude, mas alerta que ela não pode ser um pressuposto.
"Exigir fatura do cartão de crédito ou o extrato bancário é abusivo. Fere o direito à privacidade. É oportunismo para adiar ou negar o reembolso", diz.
A ANS afirma em nota que "as operadoras devem observar a LGPD (Lei Geral de Proteção de Dados Pessoais) no que se refere a dados particulares, de modo a não se configurar uma prática abusiva".
Marcos Novais, no entanto, sustenta as condições impostas pelas operadoras até em situações nas quais a ANS já se manifestou contrária —como no caso da exigência do CNES (Cadastro Nacional de Estabelecimentos de Saúde) pelo prestador de serviço.

Quando a negativa do reembolso impacta a saúde
Em muitos casos, a negativa do reembolso pode significar a interrupção de um tratamento, com risco à saúde do paciente.
É o caso de Davi Ferreira, 6 anos e 17 kg, diagnosticado com seletividade alimentar severa.
"Ele só come pão puro, bolacha, bolo e, às vezes, banana e pera. Ele precisa de vitaminas para complementar a dieta", conta a mãe, a policial penal Ivania de Andrade.
Ela luta para que a Unimed Nacional pague quatro sessões mensais de terapia, no valor de R$ 200 cada uma, com a única nutricionista especialista no caso de Davi na região do Vale do Paraíba, onde moram.
A operadora não dispõe do serviço e, desde junho de 2024, suspendeu o reembolso integral do tratamento, alegando que os atendimentos haviam extrapolado o limite contratual.
Procurada, a operadora informou que foram autorizadas sessões com um prestador não vinculado à rede contratada e que já entrou em contato com a família para explicar os termos e requisitos.
Mas Ivania afirmou que a promessa não se confirmou. Pela segunda vez, a Unimed orientou a família a passar com uma nutricionista não especializada no caso, e Davi segue sem o atendimento que precisa.

Reembolso é obrigatório quando não há rede
Em 2024, a Unimed informou ter atendido 70% dos pedidos de reembolso recebidos, após comprovação documental adequada.
Amil, SulAmérica, Hapvida e Bradesco Saúde não forneceram estatísticas a respeito.
Segundo a Lei dos Planos de Saúde, o reembolso é obrigatório em casos de urgência e emergência e quando não for possível a utilização dos serviços próprios ou referenciados pelas operadoras.
"O consumidor deve usar a rede credenciada do plano contratado. Quando isso não é possível, a legislação assegura o atendimento particular e com reembolso integral."
Bruno Peçanha, advogado especialista em direito à saúde
O volume reembolsado pelos planos passou de R$ 6 bilhões, em 2019, para R$ 11,9 bilhões, em 2023, de acordo com a Abramge.
A entidade, que responde por 35% do setor (Amil, Notredame, Hapvida, SulAmérica e Alice), estima que metade dessa alta seja resultado de fraudes.
Isso porque, segundo a associação, não houve uma alta proporcional no registro de atendimentos de saúde no período.
"Os produtos ficaram totalmente insustentáveis. Tivemos de implementar uma série de procedimentos para tentar filtrar o que é fraude", diz Novais.
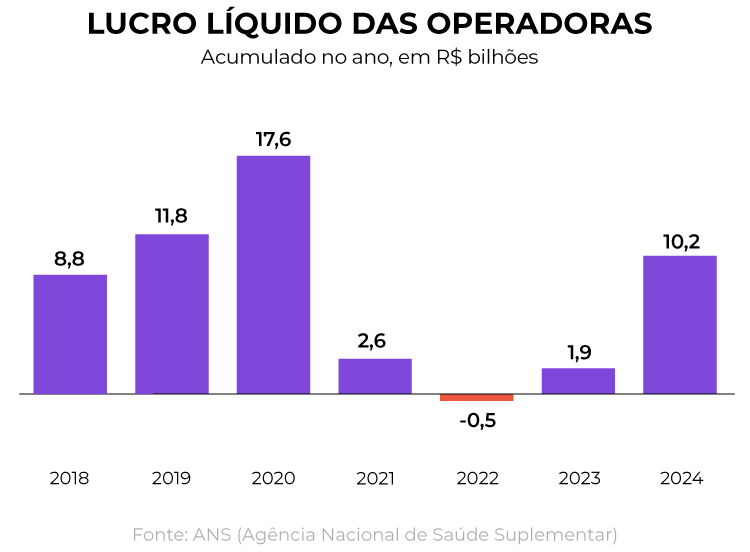
Apesar disso, o setor lucrou R$ 10,2 bilhões em 2024 segundo a ANS —alta de 429,2% na comparação com 2023 (R$ 1,9 bilhão). Foi o melhor resultado para o segmento desde a pandemia.
Pedido de laudos médicos diários
A fisioterapeuta Louise Degrande passou a atender só no particular porque a maioria das operadoras pagam apenas R$ 30 por sessão e ainda limitam o tempo de atendimento para, no máximo, 30 minutos.
Ainda assim, é solicitada por pacientes para fornecer relatórios de reembolso.
"E eles são bem detalhados. Contêm resultados da anamnese [a entrevista médica durante a consulta] e dos exames físicos realizados, além dos objetivos almejados e condutas fisioterapêuticas", explica.
O fornecimento de laudos especializados como esse virou demanda quase obrigatória entre pacientes autistas.
A médica Fabiana Feijão Nogueira enfrenta há quatro anos uma via-crúcis para conseguir manter seu filho, Davi Feijão, 23, internado em uma moradia assistida especializada.
Diagnosticado com a forma mais severa de autismo, o jovem requer atenção 24 horas por dia.

A família, que paga mais de R$ 15 mil mensais por mês à SulAmérica pelo seguro-saúde de quatro pessoas, incluindo Davi, não consegue receber de forma regular o reembolso assegurado pela Justiça.
O plano pede os mais diversos documentos para protelar o pagamento de cerca de R$ 8.000.
A dívida atual, segundo a família, está em R$ 662 mil, levando-se em conta também valores relativos a multas.
A operadora afirmou em nota que tem cumprido integralmente a determinação judicial referente ao custeio mensal de metade do tratamento de Davi, desde outubro de 2014.
"O valor adicional referente a serviços prestados no passado ainda está em discussão judicial, motivo pelo qual não há débito lançado", completou.
O caso, no entanto, já tem decisão transitada em julgado, ou seja, sem possibilidade de novos recursos.
Operadoras ignoram ordem judicial
O caso de Davi está longe de ser isolado —isso porque a judicialização não significa mais garantia de acesso à saúde. Nem em urgências.
Regina Próspero, 58, aguardou por dois meses que a Bradesco Saúde cumprisse decisão do Tribunal de Justiça de São Paulo para tratar um câncer na região pélvica com metástases nos pulmões, na coluna e no rim direito.
Nesse período, o plano de saúde se recusou até mesmo a reembolsar sessões de acupuntura semanais para aliviar as dores de Regina. "O tumor está esmagando o meu nervo ciático", diz.
Regina conta que a operadora chegou a sugerir que ela comprasse o remédio necessário para o início da quimioterapia, no valor de R$ 44 mil a cada 21 dias, e depois pedisse o reembolso.
"Quem tem esse dinheiro? E se não reembolsam a acupuntura, como vou acreditar que reembolsariam o quimioterápico?", questiona. A primeira dose foi entregue no dia 12, e após segunda ordem judicial.
A Bradesco afirmou que não comenta casos levados à Justiça e que não reembolsa tratamentos feitos em casa, como as sessões de acupuntura solicitadas pela consumidora.















